
VPH: más allá del estigma, la realidad de una infección común
Existen diversos tipos de enfermedades a las cuales nos vamos a enfrentar a lo largo de nuestra vida. Enfermarse es parte de estar vivos. Sin embargo, hay enfermedades que nos generan más preocupación que otras y muchas veces esta preocupación no está asociada de manera directa con la gravedad de la patología. Éste es el caso de algunas enfermedades de transmisión sexual (ETS). En este caso, hablaremos de la más común de todas las ETS: el VPH (virus del papiloma humano).
Existen varios factores que pueden contribuir a que las ETS generen más preocupación que otras enfermedades. Uno de estos factores es el estigma, lo que puede hacer que las personas se sientan avergonzadas y con culpa debido a la percepción colectiva de que contraer una enfermedad de este tipo es un reflejo de un comportamiento sexual moralmente inadecuado. Esto puede dificultar que busquen atención médica, lo que casi siempre lleva a un retraso en el diagnóstico y el tratamiento.
Para evitar este tipo de situaciones lo mejor es conocer las características de cada enfermedad y darnos cuenta de que son más comunes de lo que creemos.
Cepas comunes de VPH
Se calcula que alrededor del 80 % de la población sexualmente activa se ha contagiado o se contagiará de algún genotipo de VPH, pero la mayoría de las infecciones por VPH (9 de cada 10) desaparecen por sí solas en un periodo aproximado de dos años. Y algo muy importante, ser portador de VPH no implica necesariamente que el paciente padecerá cáncer, que es la complicación más grave y a la que más miedo se le tiene.
Decenas de tipos diferentes de estos virus afectan a los seres humanos, aunque sólo unos cuantos son potencialmente dañinos para la salud. Pero ¿qué es el VPH?
El VPH es un virus de la familia Papillomaviridae y se han identificado más de 200 subtipos de VPH, los cuales se distribuyen en diferentes géneros (Alpha, Beta, Gamma, Nu y Mupapillomavirus). Estos géneros se agrupan en especies. Otra clasificación muy útil es la que se hace en función de su riesgo oncogénico (capacidad de desarrollar cáncer). En este caso tenemos dos categorías:
Categoría de bajo riesgo oncogénico
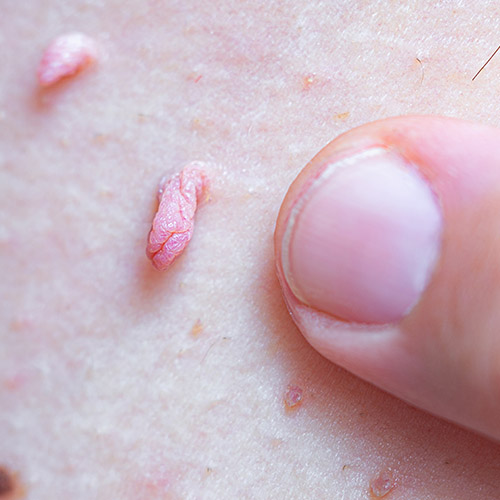
Estos tipos de VPH están asociados con verrugas genitales y otros tipos de lesiones benignas en la piel y las membranas mucosas y muy rara vez ocasionan problemas graves de salud. Los genotipos de bajo riesgo, más comunes son el VPH 6 y el VPH 11, que generalmente causan enfermedades benignas como verrugas y condilomas.
Categoría de alto riesgo oncogénico
Estos tipos de VPH tienen el potencial de causar cambios celulares que pueden llevar al desarrollo de cáncer, especialmente cáncer cervical. En esta categoría, los genotipos más comunes son el 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58 y 59. De estos, el VPH-16 y el VPH-18 son los responsables de casi el 70 % de los casos de cáncer cervicouterino, por lo tanto, los más comunes.
Sin embargo, no debemos caer en pánico, ya que en la mayoría de los casos el VPH tiende a desaparecer por sí solo o por acción de nuestro sistema inmune en un periodo que va de semanas. Sólo algunos tipos de este virus pueden ocasionar verrugas (de bajo riesgo) o causar cáncer (de alto riesgo) por lo que, cualquier persona con una vida sexual activa debe hacerse revisiones periódicas.
Hombres: portadores silenciosos
El virus del papiloma humano (VPH) puede manifestarse de manera diferente en hombres y mujeres. En las mujeres, los casos que se complican son mucho más comunes que en los hombres, al grado de que se dice que los hombres son portadores asintomáticos porque en la mayoría de los casos no desarrollan síntomas evidentes de la infección. Esto no es del todo bueno, ya que pueden transmitir el virus sin saberlo.
En los hombres, es más común que desarrollen verrugas o condilomas. Éstas son protuberancias carnosas muy similares a una coliflor que crecen en los genitales, zona perianal y boca. La mayoría de estas lesiones se autorregulan y no tienen complicaciones graves.
Los cánceres causados por el VPH en hombres no son nada comunes. Algunos individuos con el sistema inmunosuprimido (débil) pueden desarrollar cáncer de pene y anal. Pero sí es importante aclarar que esto es muy raro. Es más común que desarrollen cáncer orofaríngeo.
Soy mujer. ¿Cómo me afecta el VPH?
Al igual que los hombres, las mujeres pueden desarrollar lesiones cutáneas como verrugas o condilomas. Sin embargo, en las mujeres la posibilidad de desarrollar algunos tipos de cáncer es mayor que en los hombres. Los cánceres que se pueden desencadenar en una mujer son el de vulva, vagina, ano, orofaríngeo y cérvico uterino.
El cáncer cérvico uterino, ocupa el segundo lugar de prevalencia en las mujeres en todo el mundo. Se sabe que la infección persistente por VPH de alto riesgo es la causa de la mayoría de los casos de este tipo de cáncer. Aquí es donde radica la gravedad de no atender de manera oportuna una infección por VPH.
La prevención del cáncer de cuello uterino es posible y, en caso de detección temprana, es tratable. La vacunación contra el VPH, los chequeos regulares y el tratamiento adecuado de una infección por VPH pueden prevenir la mayoría de los casos de esta enfermedad.
Entonces, ¿una infección por VPH es grave?
No hay una respuesta única a esta pregunta. Si bien las infecciones por VPH son muy comunes y altamente contagiosas, casi siempre no ocasionan ningún síntoma y las personas infectadas ni se enteran de que las padecen ni de que se las pueden pasar a sus parejas. Pero atención, si existe una infección persistente, sobre todo en mujeres o pacientes inmunodeprimidos, sí puede tener consecuencias graves a la salud como el desarrollo de algún tipo de cáncer.
En resumen, pocos casos de VPH tendrán consecuencias graves a la salud, para que esto suceda es importante hacerse chequeos periódicos que incluyan estudios como el papanicolaou y la colposcopía.
Vacunas y tratamiento contra el virus del papiloma
No existe un tratamiento 100 % efectivo contra el VPH. El tratamiento va a depender del genotipo del virus, la zona del cuerpo afectada, la extensión y tipo de lesión.
Para el caso de las verrugas y condilomas genitales se pueden ocupar cremas que contienen imiquimod, podofilina o sinecatequinas. En otros casos, se usan métodos quirúrgicos en donde se remueve la lesión de manera completa, esta remoción se puede hacer con una corriente eléctrica que quema el condiloma.
También se pueden congelar las lesiones con nitrógeno líquido. Este método es menos agresivo que la electrocirugía. Es importante mencionar que ninguno de estos tratamientos es 100 % efectivo y la posibilidad de que la lesión retorne es muy alta.
Existen vacunas muy efectivas contra ciertos subtipos de VPH que están asociados con el cáncer cervical, condilomas y algunos cánceres menos comunes, incluido el cáncer orofaríngeo. Existen tres esquemas de vacunas: Bivalente (Cervarix, que protege contra 2 genotipos), Tetravalente (Gardasil, que protege contra 4 genotipos) y Nonavalente (Gardasil 9, que protege contra 9 genotipos del virus).
Si bien la vacunación contra el VPH ha demostrado ser muy efectiva contra el cáncer cérvico uterino, de vagina y vulva, para la prevención del cáncer oral su efectividad es muy controversial. Algunas evidencias respaldan la posibilidad de que la vacunación contra el VPH pueda ser efectiva para reducir la incidencia de cáncer oral y otras indican que la vacunación no evita de manera significativa el desarrollo de esta enfermedad.
En este sentido, la prevención y el monitoreo siguen siendo grandes herramientas para evitar que una infección tan común como la del VPH se convierta en un problema grave.

PDFs
GRATIS











